Estado actual del cáncer de mama en México: principales tipos y factores de riesgo
INTRODUCCIÓN
El cáncer es un término que comprende un conjunto de enfermedades caracterizadas por presentar una masa de células con crecimiento y replicación sin control, las cuales son capaces de invadir otras partes del cuerpo diferentes a las de su origen1. En 2018, el Proyecto de Estimación de Incidencia y Mortalidad en Cáncer del Observatorio Global del Cáncer (GLOBOCAN), registró al cáncer de mama como el tipo de cáncer más común en el mundo, con una incidencia mayor a 45 casos por cada 100,000 habitantes, siguiendo el cáncer de próstata y de pulmón2. En México se registró al cáncer de mama como el segundo tipo de cáncer más común en la población, después del cáncer de próstata. Sin embargo, en la población femenina es el cáncer que presenta mayor incidencia (Fig. 1), representando el 25% de los casos2,3. Durante el periodo de 2011 a 2016, se observó una tendencia al alza en las defunciones por esta enfermedad, cerrando con una mortalidad de 16 personas por cada 100,000 mujeres mayores de 20 años4. Por ello, esta neoplasia se considera la primera causa de mortalidad por cáncer en mujeres en México, siendo las más afectadas aquellas de entre 50 y 59 años de edad5. Geográficamente, durante la década de 2000-2010, los Estados que presentaron las mayores tasas de mortalidad y morbilidad de cáncer de mama fueron Sonora, Sinaloa, Tamaulipas, Coahuila, Baja California, Nuevo León y Ciudad de México6. Esta incidencia se mantuvo en el año 2015, según un estudio realizado por el Centro Nacional de Equidad de Género y Salud Reproductiva (CNEGSR) (Fig. 2)7.
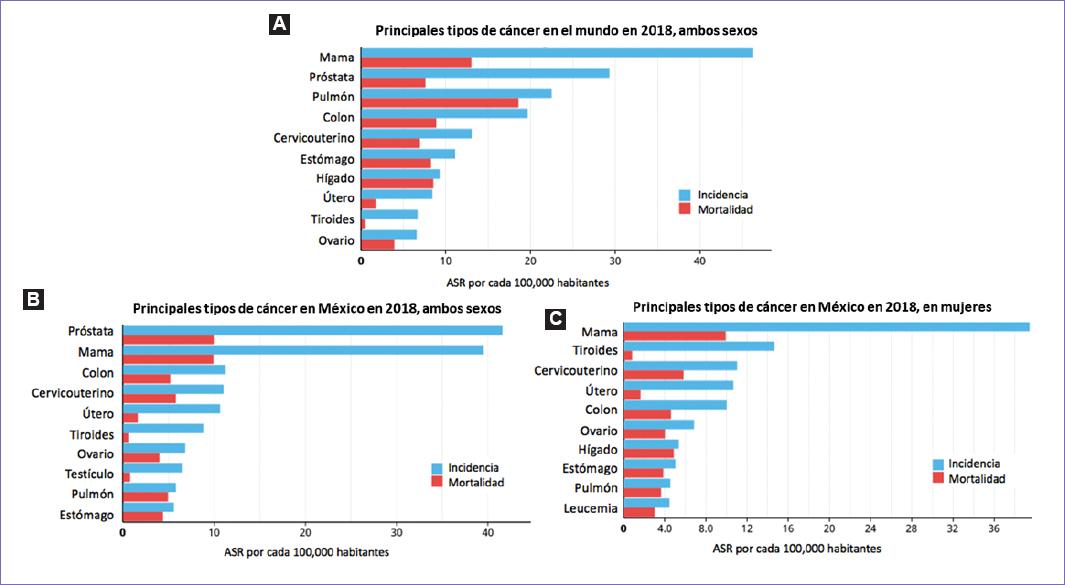
Figura 1 Tasas de incidencia y mortalidad estimadas por los principales tipos de cáncer en 2018 en: el mundo para ambos sexos (A), México para ambos sexos (B) y México para mujeres (C). ASR: tasa estandarizada por edad con base en la población mundial. Fuente: Cancer Today, 20182.
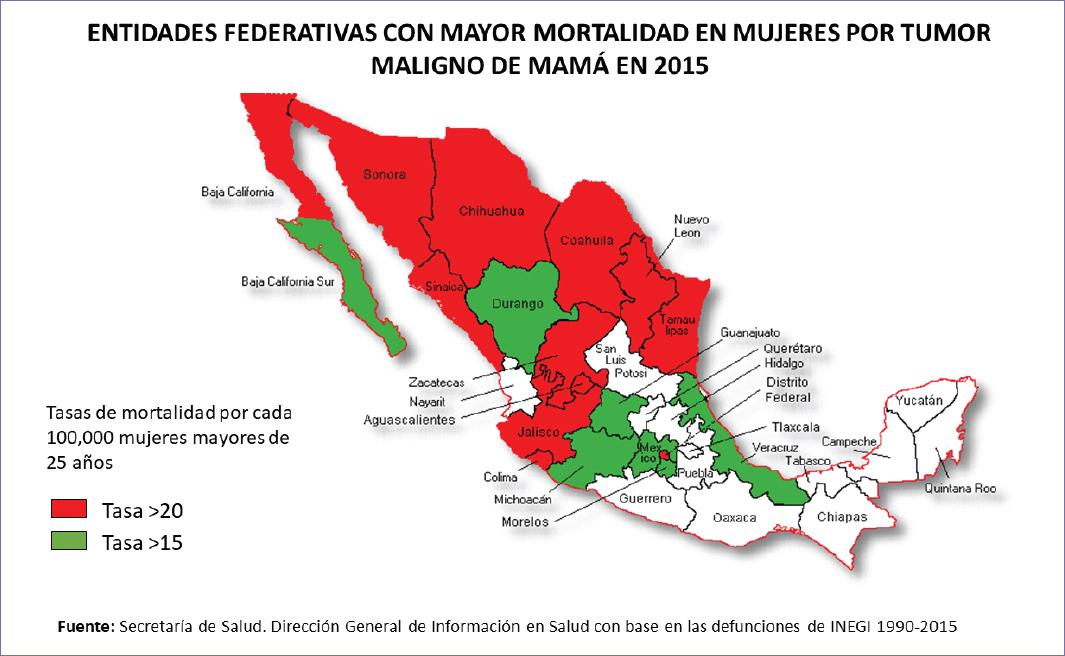
Figura 2 Estados de la República Mexicana que presentaron mayor mortalidad por cáncer de mama en mujeres mayores de 25 años en 2015. Fuente: Dirección General de Información en Salud con base en las defunciones de INEGI, 20157.
Con base en ello, en este estudio se pretende recopilar información actualizada sobre los principales tipos de cáncer de mama en las mujeres mexicanas, así como sobre los factores de riesgo más importantes asociados a su aparición.
Principales tipos de cáncer de mama en México
Tipificación por origen
De acuerdo con su origen, el cáncer de mamá puede ser ductal o lobular, siendo ductal cuando las células proliferan en el revestimiento de los conductos mamarios, y lobular cuando las células crecen en los lóbulos de las glándulas productoras de leche8. El carcinoma ductal in situ (CDIS) se considera un tumor benigno no invasivo, ya que las proliferaciones celulares son confinadas a los ductos lácteos y no se propagan a los tejidos circundantes. Por ello se le denomina la etapa cero. No obstante, las lesiones de CDIS pueden progresar a cáncer ductal invasivo (CDI) si las células traspasan la base de la membrana ductal e invaden el parénquima adyacente. En este punto, las células pueden viajar a través del sistema linfático o el torrente sanguíneo y hacer metástasis a otras partes del cuerpo9.
Por otro lado, el carcinoma lobular in situ (CLIS) comprende un grupo de lesiones benignas originadas en los lóbulos productores de leche, principalmente la hiperplasia atípica lobular. No es muy común, sin embargo, se considera un precursor de un carcinoma lobular invasivo (CLI), aumentando el riesgo de desarrollar esta patología entre 9-10 veces10. Las células que constituyen el CLI tienen la capacidad de migrar hacia los ductos mamarios y a otros órganos cercanos como los ganglios linfáticos11.
En nuestro país, en un estudio retrospectivo sobre los tipos de cáncer de mama reportados entre el 2005 al 2014 y respaldado por el IEM-FUCAM (Instituto de enfermedades de la mama, Fundación de cáncer de mama), reportaron que el 79.7% de las pacientes diagnosticadas presentaron lesiones de origen ductal, mientras que el 7.8% fueron de origen lobular y el 4.2% de origen mixto. De estos casos, el 41.2% presentó invasión linfovascular. La mayoría de las pacientes de este estudio se encuentran dentro del programa ahora extinto del Seguro Popular (Comisión Nacional de Protección Social en Salud), y el resto de ellas están afiliadas al IMSS (Instituto Mexicano del Seguro Social) y al ISSTE (Instituto de Seguridad y Servicios Sociales de los Trabajadores del Estado)12. Otro estudio realizado en el Hospital Ángeles Pedregal mostró que en las pacientes diagnosticadas con cáncer de mamá en la Ciudad de México, el tipo de tumor más común fue el CDI (80.13%), seguido del CLI (11.68%) y el mixto (8.19%)13. Este tipo de clasificación se diagnostica mediante estudios histológicos11,12. Adicionalmente, en conjunto con la clasificación por origen, se realizan estudios de imagen como mamografía, ultrasonido o resonancia magnética, esto con la finalidad de determinar el tamaño y diseminación del tumor mediante el sistema TNM (tumor, nódulos y metástasis)14.
Tipificación por marcadores moleculares
Actualmente, el cáncer de mama también es clasificado empleando marcadores moleculares, los cuales son proteínas que se encuentran en el núcleo celular o en la superficie de las células, principalmente el receptor de estrógenos (ER), el receptor de progesterona (PR) y la proteína HER2 (Human Epidermal growth factor Receptor 2) (Fig. 3), ya que en cáncer de mama estas proteínas sobrepasan los niveles fisiológicos15.
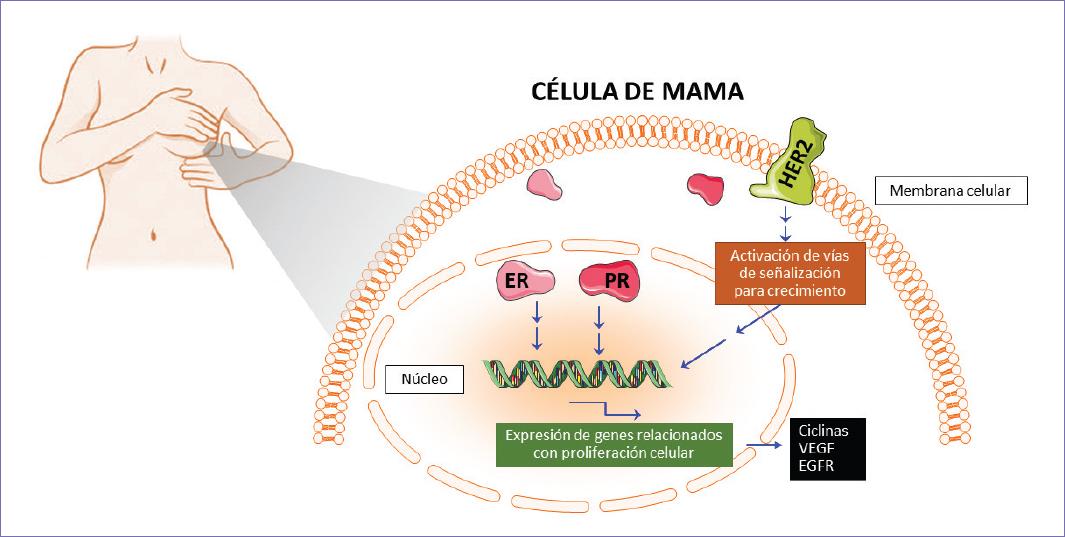
Figura 3 Célula de mama que muestra los tres marcadores moleculares más usados en la tipificación del cáncer de mama. Se observa el receptor de estrógenos (ER) y el receptor de progesterona (PR), los cuales, tras activarse por la unión a su ligando, se traslocan al núcleo celular, funcionando como factores de transcripción en genes relacionados con la proliferación celular como las ciclinas y el factor de crecimiento vascular endotelial (VEGF). También se muestra el receptor del factor de crecimiento epidérmico humano (HER2), que cuando se une a su ligando activa diferentes vías de señalización que conllevan a la expresión de genes relacionados con proliferación, entre los que se encuentran el receptor del factor de crecimiento epidérmico (EGFR) (adaptada de Parise, et al., 201415).
En condiciones normales o fisiológicas, el ER se expresa en varios órganos reproductivos femeninos, como el útero, el ovario y la mama16. Se localiza principalmente en el núcleo o en el citoplasma celular y funciona como un factor de transcripción en respuesta a su unión con la hormona estradiol, propiciando la expresión de sus genes blanco, entre los que se encuentran las ciclinas D, A y E, el factor de crecimiento vascular endotelial (VEGF) y el PR17.
La progesterona, por su parte, es esencial en el desarrollo mamario durante la pubertad y el embarazo. Su unión con el PR conduce a la expresión de genes blanco como C-myc, ciclina D1 y la sintetasa de ácidos grasos18. En el tejido mamario normal, el ER y PR se expresan solo en una pequeña fracción de las células epiteliales de los ductos y de los lóbulos, y su cantidad varía durante el ciclo menstrual y la etapa reproductiva. Por ejemplo, al inicio de la pubertad, el ER es crucial para la maduración de los órganos sexuales19, mientras que durante el embarazo, el PR presenta un pico de expresión debido a su participación en la ramificación ductal y en la alveologénesis, lo cual es requerido para la posterior producción y secreción de leche20.
En cáncer de mama, la presencia descontrolada de ER influencia en gran medida la malignidad de la enfermedad, así como la capacidad de metástasis y la respuesta a terapia endocrina21. Estos carcinomas se asocian con un mejor pronóstico y una mejor respuesta a terapias hormonales22. En función de ello, en el cáncer de mama se han implementado diferentes terapias hormonales que antagonicen la señalización estrogénica.
Por otro lado, HER2 es una proteína receptora de factores de crecimiento. Los tejidos normales tienen un bajo nivel de expresión, ya que cuando HER2 se une a su ligando, se desencadena una cascada de señalización que conduce a la expresión de genes involucrados en la proliferación, migración y diferenciación celular23. La sobreexpresión de este receptor se ha asociado con la aparición de cáncer de mama. La mayoría de los cánceres que presentan este receptor, no poseen receptores hormonales, es decir, son: HER2+ ER- PR-. Este tipo de cáncer tiene un pronóstico pobre, ya que tiende a crecer más rápidamente y solo se puede usar la terapia dirigida a HER224. El cáncer de mama triple negativo (ER- PR- HER2-) se caracteriza por presentar un mal pronóstico, debido a que los pacientes no son candidatos a terapias dirigidas25.
La presencia combinada de los marcadores moleculares antes mencionados da como resultado la generación de diferentes subtipos moleculares de los tumores de mama que favorecen un mejor diagnóstico, y por consecuente, un tratamiento más preciso en función de sus características clínicas. Actualmente, la tipificación por subtipo molecular es la más usada en la mayoría de los hospitales a nivel global, ya que se basa en técnicas de detección inmunohistoquímicas y no representa costos tan elevados como lo son los perfiles de expresión génica, sobre todo en países en vías de desarrollo como México y la mayoría de América Latina26. La clasificación por subtipos moleculares de cáncer de mama se describe a continuación.
SUBTIPO LUMINAL
Los tumores luminales tienen perfiles de expresión similares al epitelio luminal de la mama. Dentro de estos perfiles se incluyen las citoqueratinas luminales 8/18, los receptores hormonales (ER, PR) y genes asociados con la activación de la vía de ER27. Los tumores luminales más comunes son luminal A (ER+ PR+ HER2-), los cuales presentan mayor expresión de genes relacionados al ER, mientras que los tumores luminales B (ER+ PR- HER2+) presentan menor expresión de receptores hormonales y mayor expresión de genes asociados a proliferación, por lo que se definen como el siguiente grado de los tumores luminal A28.
SUBTIPO BASAL
El subtipo basal se caracteriza por expresar perfiles similares a las células basales presentes en otras partes del cuerpo y en el mioepitelio normal mamario, como las queratinas 5, 6, 14 y 17 y varios genes proliferativos29. Este subtipo está constituido principalmente por los tumores triple negativo (ER- PR- HER2-), aunque también puede haber tumores basales que expresen alguno de los receptores, así como también pueden presentarse tumores triple negativos que no tienen características basales. Existen dos tipos de tumores basal: el basal 1, que sobre expresa genes del ciclo celular, reparación del ADN y proliferación; y el basal 2, caracterizado por una sobreexpresión de genes relacionados con la señalización por factores de crecimiento como WNT y b-catenina. Por su parte, algunos cánceres triple negativo, además del basal, también pueden tener un origen mesenquimal o luminal, considerándose estos una subclasificación del tumor triple negativo30. Los tumores basales son más agresivos y tienen un pronóstico pobre, con un tiempo de supervivencia menor a cinco años, así como una alta probabilidad de metástasis, principalmente a órganos viscerales31.
En lo que respecta a México, de acuerdo con los casos atendidos en el FUCAM, InCan (Instituto Nacional de Cancerología) e ISSEMyM (Instituto de Seguridad Social del Estado de México y Municipios) bajo el esquema del extinto Seguro Popular, el 65% de los casos son del subtipo luminal A, hormona positivos (ER+ PR+), mientras que el 21% son HER2+ (ER- PR- HER2+) y el 16% corresponde a subtipo triple negativo (ER- PR- HER2-)32. Resultados similares se observaron en otro estudio del Hospital General de México, donde se encontró una mayor frecuencia del subtipo luminal A (65%), seguido del subtipo basal triple negativo (14%). El subtipo luminal B obtuvo el 12% de los casos, mientras que HER2+ tuvo un 9%33. Aunado a lo anterior, un estudio realizado en el Instituto de Enfermedades de la Mama (IEM) del FUCAM muestra datos muy similares en los porcentajes, agregando además el subtipo triple positivo ER+ PR+ HER2+ con el 10.91% de los casos12 (Tabla 1).
Tabla 1 Subtipos moleculares de cáncer de mama más frecuentes en la población mexicana
| Subtipo | Frecuencia (%) | Datos del estudio | Referencia |
|---|---|---|---|
| Luminal A (ER+ PR+ HER2-) | 65 | Hospital General de México 1,380 pacientes | Pérez-Rodríguez, 201533 |
| Luminal B (ER+ PR- HER2+) | 12 | ||
| HER2+ (ER- PR- HER2+) | 9 | ||
| Basal o triple negativo (ER- PR- HER2-) | 14 | ||
| Triple positivo (ER+ PR+ HER2+) | 10.91 | IEM-FUCAM 3,780 pacientes | Maffuz-Azis, et al., 201712 |
IEM-FUCAM: Instituto de Enfermedades de la Mama, Fundación de Cáncer de Mama.
Factores de riesgo asociados al cáncer de mama en mujeres mexicanas
Ante el incremento constante del número de casos de cáncer de mama en el país, se han identificado algunos factores de riesgo asociados a su aparición, entre los que se incluyen la etnia, el historial familiar, historial personal e historial reproductivo; la presencia de mutaciones en BRCA1/2 y el estilo de vida34.
Etnia
Se ha evidenciado que la población mexicana presenta un menor índice de cáncer de mama comparado con las mujeres de países desarrollados. Además de las diferencias en las condiciones de vida, estos datos también van ligados al grupo étnico. Dentro de los grupos hispanos residentes en EE.UU., las mujeres mexicanas mostraron el menor índice de riesgo de contraer cáncer de mama respecto a las mujeres cubanas, dominicanas, centroamericanas y sudamericanas35.
En las mujeres que residen en México se debe considerar que es una población compleja genéticamente hablando, compuesta principalmente por ascendencia indígena, europea y africana. En comparación con las mujeres que tienen un ancestro europeo del 0-25 %, el riesgo de padecer cáncer de mama se incrementa en aquellas mujeres con 51-100 % de ascendencia europea36. La proporción de estos ancestros varía notablemente en las regiones del país, siendo los Estados del norte los que tienen un mayor porcentaje de ancestro europeo, comparado con las regiones sur, en las cuales predomina el ancestro indígena, mientras que el ancestro africano es más común en regiones costeras37. Dado que el ancestro europeo tiene mayor riesgo de desarrollar cáncer de mama, estos patrones étnicos pueden estar relacionados con las diferencias en la distribución de la enfermedad entre una zona y otra38.
Historial familiar
Existen diversas evidencias de que el riesgo de padecer cáncer de mama se duplica si un familiar directo lo ha padecido. En un estudio realizado en la región fronteriza de México-EE.UU. se estimó que el 10.9% de las hispanas que presentaban la enfermedad tenían antecedentes familiares de cáncer de mama39.
Otro estudio con muestras de la Clínica del Cáncer Hereditario del InCan mostró que el 80% de las pacientes con cáncer de mama y de ovario tenían historial familiar, sobresaliendo los familiares de primer y segundo grado con cáncer de mama40.
Historial personal
Las mujeres que han sufrido cáncer en una mama tienen el doble de probabilidades de que lo desarrollen en la otra. De igual forma, las mujeres con antecedentes de hiperplasia atípica o patologías benignas en la mama como papiloma intraductal o papilosis múltiple tienen hasta cinco veces más riesgo de desarrollar cáncer41.
Historial reproductivo
En un estudio realizado en el ISSEMyM se observó una relación inversamente proporcional entre la lactancia materna y la aparición de cáncer de mama, por lo que se sugiere que la lactancia materna es un agente protector contra esta neoplasia, al disminuir los niveles séricos de estrógenos y progesterona, y aumentar la prolactina. En el mismo estudio, se encontró que la nuliparidad en las mujeres puede favorecer la aparición de enfermedades mamarias, lo cual podría también estar relacionado con los desequilibrios en la cantidad de prolactina sérica42. Se ha evidenciado que la prolactina activa al ER, conduciendo a la transcripción de diversos factores mitogénicos, por lo que la desregulación en los niveles de esta hormona en aquellas mujeres que no han tenido hijos podría aumentar el riesgo de padecer cáncer de mama43. En otro aspecto, el uso de terapias hormonales como anticonceptivos o como terapias de reemplazo también se ha vinculado con el cáncer de mama. En México no se encontró una asociación significativa entre esta neoplasia y el uso de anticonceptivos hormonales, pero sí con la terapia de reemplazo hormonal, incrementando el riesgo solo en las mujeres que la habían tomado en la posmenopausia, sin presentar riesgo las que habían adoptado esta terapia al menos dos años antes de la menopausia44.
Por otro lado, algunos autores han asociado la menarquía temprana (antes de los 12 años) con un incremento en el riesgo de padecer cáncer de mama; no obstante, en un trabajo realizado con muestras del Hospital Juárez de México no se encontró una asociación significativa entre estos factores para la población mexicana
Comentarios
Publicar un comentario